-
メニュー
閉じる
電話
-
予約電話番号
046-234-6529 月〜金 8:30〜17:00 土 8:30〜12:00月〜金 8:30〜17:00
土 8:30〜12:00 -
予約電話番号(AI自動応答)
《予約変更・確認・キャンセル専用》
050-1725-5337 -
代表電話番号
046-233-1311


循環器内科では、科員全員が循環器専門医を取得しており、狭心症や心筋梗塞などの冠動脈疾患、不整脈、心不全、心筋疾患、肺梗塞、閉塞性動脈硬化症など循環器疾患全般にわたり24時間体制での診療を行っています。
特に県央地区の中核病院として心筋梗塞や狭心症などの急性疾患を積極的に受け入れており、24 時間、365日体制で循環器医が常駐し、迅速な対応を心掛け、治療にあたっています。
さらに引き続く心臓カテーテル治療(バルーン、ステント治療)は、年間400例以上施行しており、看護師、臨床工学技士、放射線技師など熟練したスタッフとのチーム医療も確立しています。冠動脈や下肢動脈における慢性完全閉塞病変に対する治療も得意としており、高い成功率をあげています。
不整脈に関しても、徐脈に対するペースメーカー植え込み、致死的不整脈に対する植込み型除細動器、重症心不全に対する心臓再同期療法、心房粗動や上室性頻拍症に対するカテーテルアブレーション、心房細動に対するカテーテルアブレーション治療にも力を入れております。
心臓血管外科とは「心臓血管センター」として合同カンファレンスを毎日行い、常に十分な連携を図りながら最善・最先端の治療を安全に提供できるように努力しています。
| 田邉 晃久(たなべ てるひさ) 顧問 | |
|---|---|
| 大学 | 前東海大学医学部 循環器内科教授 群馬大学(1970年卒) |
| 資格 |
国際ホルター・ノンインべイシブ心電学会 理事 日本内科学会 認定内科医 日本心臓病医学会 評議員 日本循環器学会循環器科専門医 日本循環器学会 評議員 日本老年医学会 老年病専門医 日本老年医学会 代議員 日本心電学会 評議員 日本不整脈学会 評議員 日本心不全学会 評議員 日本臨床生理学会 評議員 |
| 専門分野 | 心臓病の診断と治療、不整脈、高血圧、電気生理検査と治療 |
| 長岡 優多(ながおか まさかず) 部長、センター長 | |
|---|---|
| 大学 | 東海大学卒業(1997年卒) |
| 資格 |
日本内科学会 認定内科医 日本循環器学会 循環器科専門医 日本心血管インターベンション治療学会 専門医 日本心血管インターベンション治療学会 関東甲信越地方会運営委員 CTO PCI Expert Registry認定術者 厚生労働省 臨床研修指導医 ※東海大学医学部 循環器内科講師 ※meitan general hospital 客員教授 |
| 専門分野 | 虚血性心疾患、心血管インターベンション |
| 高頭 健太郎(たかとう けんたろう) 医長 | |
|---|---|
| 大学 | 横浜市立大学(1995年卒) |
| 資格 | 日本内科学会 認定内科医 日本循環器学会 循環器科専門医 日本高血圧学会 指導医 |
| 専門分野 | 冠動脈インターベンション、下肢インターベンション |
| 渋江 竜馬(しぶえ りょうま) 医長 | |
|---|---|
| 大学 | 川崎医科大学(1998年卒) |
| 資格 | 日本内科学会 認定内科医 日本循環器学会 循環器科専門医 |
| 専門分野 | 冠動脈インターベンション、不整脈デバイス治療 |
| 岩本 譲太郎(いわもと じょうたろう) 医長 | |
|---|---|
| 大学 | 富山医科薬科大学(2000年卒) ※現富山大学医学部 |
| 資格 | 日本内科学会 認定内科医 日本循環器学会 循環器科専門医 |
| 専門分野 | 不整脈、カテーテルアブレーション、不整脈デバイス治療 |
| 円谷 斉子(つむらや なおこ) 医長 | |
|---|---|
| 大学 | 東海大学(2002年卒) |
| 資格 | 日本内科学会 認定内科医 日本循環器学会 循環器科専門医 日本心血管インターベンション治療学会 専門医 ICD埋め込み登録医 臨床研修指導医 |
| 専門分野 | 冠動脈インターベンション、不整脈デバイス治療 |
| 飯田 剛幸(いいだ たかゆき) 医員 | |
|---|---|
| 大学 | 新潟大学(2005年卒) |
| 資格 | 日本内科学会 総合内科専門医 日本循環器学会 循環器科専門医 日本不整脈心電学会 不整脈専門医 リードレスペースメーカ植込み 指導医 日本周術期経食道心エコー 認定医 |
| 専門分野 | 不整脈、カテーテルアブレーション、不整脈デバイス治療、冠動脈インターベンション |
| 鈴木 俊彦(すずき としひこ) 医員 | |
|---|---|
| 大学 | 東海大学(2008年卒) |
| 専門分野 | 冠動脈インターベンション、不整脈デバイス治療 |
| 斎藤 崇史(さいとう たかふみ) 医員 | |
|---|---|
| 大学 | 東海大学(2016年卒) |
| 資格 | 日本内科学会 内科専門医 日本循環器学会 循環器専門医 日本心血管インターベンション治療学会 認定医 浅大腿動脈ステントグラフト実施医 |
| 土屋 亮(つちや りょう) 医員 | |
|---|---|
| 大学 | 東海大学(2019年卒) |
| 奥田 彩楽(おくだ さら) 医員 | |
|---|---|
| 大学 | 獨協医科大学(2020年卒) |
| 小林 珠己(こばやし たまき) 医員 | |
|---|---|
| 大学 | 島根大学(2022年卒) |
| 三宅 真太(ミヤケ シンタ) 専攻医 | |
|---|---|
| 大学 | 国際医療福祉大学(2023年卒) |
| 2015年 | 2016年 | 2017年 | 2018年 | 2019年 | 2020年 | 2021年 | 2022年 | 2023年 | 2024年 | |
|---|---|---|---|---|---|---|---|---|---|---|
| 総心カテ数 | 1,128 | 1,244 | 1,176 | 1,257 | 1,254 | 1,132 | 1,029 | 1,066 | 1,296 | 1,428 |
| 総インター ベンション |
482 | 506 | 499 | 504 | 478 | 458 | 443 | 482 | 495 | 586 |
| PCI(経皮的 冠動脈形成術) |
414 | 406 | 410 | 427 | 404 | 395 | 379 | 415 | 411 | 447 |
| 緊急PCI | 131 | 135 | 115 | 106 | 121 | 120 | 131 | 142 | 113 | 148 |
| PTA(経皮的 下肢動脈形成術) |
68 | 100 | 89 | 77 | 74 | 63 | 64 | 67 | 84 | 139 |
| ペースメーカー 植え込み |
49 | 70 | 85 | 56 | 66 | 62 | 59 | 89 | 87 | 112 |
| 植え込み型 除細動器(ICD) |
8 | 14 | 17 | 17 | 9 | 17 | 10 | 15 | 14 | 18 |
| 心臓再同期療法 (CRT) |
1 | 8 | 3 | 1 | 4 | 1 | 4 | 5 | 6 | 15 |
| アブレーション | 38 | 45 | 65 | 89 | 98 | 90 | 113 | 155 | 247 | 301 |
当院で、それぞれの病気に対する理解を深めていただく為にビデオを作成しました。
ぜひ、御覧下さい。
【狭心症・心筋梗塞】
【下肢閉塞性動脈硬化症】
【不整脈】
※当院の待合室でも放映中です。
狭心症は冠動脈が動脈硬化のために狭くなり、労作時などに狭窄部より先の心臓の筋肉(心筋)が酵素不足になり胸痛が出現する病気です。
このような病態に対しての治療法として血管拡張薬、PTCA、冠動脈バイパス術の3つが挙げられますが、現在、PTCAが治療法の主流となりつつあります。

図1 PTCAバルーン
このPTCAは俗称、風船(バルーン)療法といわれていますが、原理は狭くなった血管をバルーンにて拡大して血流を改善させる治療法です。1977年に実用化されたこの手技はバルーン器具などの改良・技術の進歩によって、現在では閉塞血管(慢性完全閉塞)などの複雑病変に対しても行われ良好な治療成績が示されています。
しかしながら30%前後の患者さんは数ヶ月後に再び狭窄をきたしてしまったり(再狭窄)、手術中に冠動脈血管が突然閉塞してしまう(急性冠閉塞)危険性があります。
そのような場合に備え、当院では後述しますステントを使用することによりこのような合併症、および狭心症の再発の軽減に努めています。
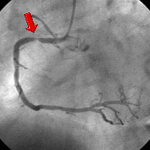
図2 PTCA前
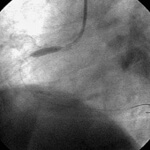
図3 バルーン拡張時
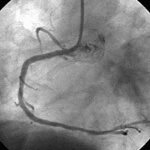
図4 PTCA後
72歳の男性の患者さんが労作時の胸部圧迫感のために当センターを受診。
運動負荷テストにて異常所見を認めたため2泊3日のカテーテル入院をしていただきました。右橈骨動脈からのカテーテル検査では、右の冠動脈造影(上図2)にて矢印の部分に高度狭窄病変を認めました。このため引き続き、PTCAを行うことになりました。
カテーテルのチューブを利用しガイドワイヤーにて狭窄病変を通過させた後、ガイドワイヤーに沿ってバルーンを狭窄部まで持ち込み拡張しました(上図3)。バルーン拡張後の冠動脈造影(上図4)では狭窄はほぼ消失したためPTCAは終了としました。PTCAの手技そのものは15分でした。
急性心筋梗塞(AMI)に対してもこの手技は大変有用であることが実証されています。
AMIは冠動脈が血栓などにより突然閉塞して血流が完全に途絶えることが原因で発症する病気です。心筋に酸素が供給できなくなるため、その心筋は壊死に陥り収縮できなくなり心臓のポンプとしての働きが低下します。閉塞した冠動脈をそのままにしておくと心筋壊死は進行します。
したがって治療として早期に血流を回復させることが大切です。このような治療法を再疎通療法(再開通療法)と呼びます。AMIの発症早期に再開通療法を速やかに成功させることが大切です。海老名総合病院では24時間体制でAMIの患者さんを受け入れ、再開通療法を速やかに施行できる体制を整えています。
再開通療法として血栓溶解薬の静脈内投与、ステントを含むPTCA、及びそれらのコンビネーションによる療法があります。当院では患者さんの病状に合わせ適切な再開通療法を選択しています。
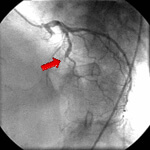
図5 PTCA前
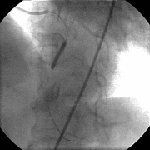
図6 バルーン拡張時
図7 PTCA後
79歳の女性の患者さんが1時間以上持続する胸部圧迫感のため救急車にて当センターへ来院しました。心電図、および血液データより急性の前壁心筋梗塞と診断し、救急外来より緊急冠動脈造影のために心臓カテーテル検査室へ直行しました。
緊急冠動脈造影(上図5)では左冠動脈の矢印部分が完全に血流が途絶している所見が認められました。このためPTCAを引き続き行いました。ガイドワイヤーを閉塞部位に通過させた後、バルーンにて拡張しました(上図6)。
術後の冠動脈造影(上図7)では良好な血流の回復が認められたためPTCAを終了しました。所要時間は約20分でした。血流再開とともに胸部圧迫感はほぼ消失し、2週間後には無事退院しました。
バルーン療法のアキレス腱ともいうべき急性冠閉塞及び再狭窄を軽減するために考案された治療法です。ステントは金属(ステンレスなど)のチューブに切り込みが入っており、これをバルーンとともに拡張させることで金網状になり血管を内腔から押し広げるものです。材質やデザインの違いにより数多くのメーカーから十数種類も開発されていますが、各々特性があり患者さんそれぞれの病変に合わせ最適のステントを選択しています。

図8 バルーンの上に
折りたたまれた状態のステント

図9 バルーンを
拡張した状態のステント

図10 バルーンを
抜去した後のステント

図11 ステントは屈曲した部位にも
無理なく拡張しうる、しなやかな構造です
ステントは狭心症の治療のみならずAMIに対しても高頻度に使用され、PTCAの安全性の向上、再閉塞、再狭窄の軽減に有用であることが実証されています。
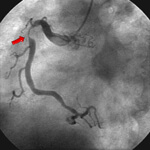
図12 矢印部分に
高度狭窄を認める
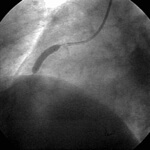
図13 バルーンによる拡張中
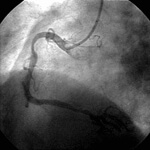
図14 バルーン後の
造影。狭窄部分は
開大不十分です
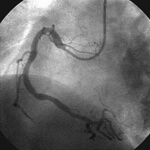
図15 ステント留置後の
造影。十分な開大が
得られました
73歳の男性患者さんが労作時の胸部圧迫感が増悪したために入院されました。冠動脈造影にて右冠動脈に高度狭窄病変を認めました(上図12の矢印部分)ので、バルーンによる拡張を行いましたが(上図13)、十分に開大することができませんでした(上図14)。そこでステントを同部位に留置したところ、十分な開大が得られました(上図15)。
患者さんにステントの話をするとずっと体内に異物が残ること、長期的にさびるのではないか、などといった点を心配されますが、まず、さびることはありません。また異物として残ることによる不利な点はありませんので、ご安心いただきたいと思います。
Trans-Radial Intervention (TRI)
・・・・橈骨動脈を用いたPTCA・・・・
冠動脈造影(カテーテル検査)やPTCAは従来、大腿動脈からカテーテルを挿入して行なわれるものでした。手技は容易ですが、欠点として患者さんは術後数時間、安静にすることを強要されます。ところが近年、カテーテル器具のミニチュア化にともない、より細い血管である橈骨動脈(親指側の手首の部分)からカテーテルを挿入して従来と同様な診断、治療が行われるようになりました。
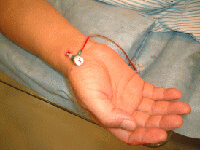
図16 カテーテルシースが
右橈骨動脈に挿入された状態

図17 シース抜去後、
止血バンドを装着した状態
最大のメリットは患者さんが術直後より歩行可能となり術後の安静という苦痛から解放されることです。デメリットとしては高度な技術を要するわけですが、当院では日々技術の向上に努め、術者全員がこの橈骨動脈を用いたPTCA(TRI)を安全に施行できるようにしております。
多くの不整脈の中で発作性上室性頻拍症(いわゆる頻脈発作)があります。この症状の原因の約90%は心房と心室の間にある房室結節に二重の電気の回路(二重房室伝導路)、またはケント束と呼ばれる副伝導路の存在によることがわかっています。
以前は抗不整脈剤でこれらの異常伝導路の電気の流れを抑えていましたが、近年、この伝導路を高周波で焼き切る手技(アブレーション)が確立しました。方法はまず心臓の中にアブレーション専用のカテーテルを挿入しこれらの伝導路の部位を正確に探し出します。
カテーテルの先端が目的とする部位にあることを確認してから高周波エネルギーを局所的に流します。これで異常な伝導路が壊死をおこします。
壊死をおこすことにより伝導路は遮断され頻脈発作は消失します。
この治療後は不整脈を予防する薬を内服する必要もなくなり病院への通院から解放されます。このため、当センターでは上記の疾患がある患者さんに対してはカテーテルアブレーションを薦めております。

図18 ペースメーカー・
ジェネレーターおよびリード
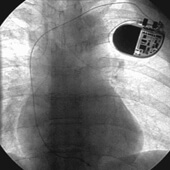
図19 ペースメーカー植込み後の
レントゲン写真リードは
右心室心尖部に留置されています
不整脈の中でも完全房室ブロックや洞不全症候群といった脈の遅くなる疾患があります。病状が悪化すると失神発作が出現し、場合によっては突然死をきたすことがあります。
ペースメーカーはこのような疾患に対して脈を人工的に増やし失神、めまいを軽減してくれる医療器具です。ペースメーカーは電池および、コンピューターが内蔵されているジェネレーターと電極であるリードから構成されています(図18)。
リードはジェネレーターと心臓の間で電気のやりとりをする電線で、一般には肩の静脈(鎖骨下静脈)から挿入し心臓の部屋である右心房、右心室へ留置されます(図19)。ジェネレーターの大きさは小さなマッチ箱位で、重さは30〜40g程度です。ジェネレーターは一般に胸の皮膚の下に植込みます。 上記の手術は局所麻酔にて行い、手術は1〜2時間で終わります。術後は数時間で歩行可能になり術後約1週間で退院できます。
ペースメーカーを植込んだ患者さんの多くは日常生活に不安を抱くようですが、大きな生活制限はありません。テニス、ゴルフといった運動、入浴、海外旅行をされてもかまいません。ただし、税関のチェックでの金属探知機には反応するでしょうが、ペースメーカー手帳の提示で問題はありません。病院の検査で核磁気共鳴装置(MRI)によるものは残念ながら行えません。ペースメーカーが破壊される恐れがあるからです。
ペースメーカーは実用化されてから30年以上が経ちジェネレーターおよびリードの信頼性・安全性は非常に高くなっています。しかし、ジェネレーター内蔵の電池に関しては6〜10年でなくなり交換が必要となります。
このため定期的に外来へ受診(当センターでは6ヶ月ごと)していただき、電池の残量および、ペースメーカーの状態を調べる必要があります。
なお、電池は急激になくなることはありませんが、上記の検査で電池の残量がある一定量以下になった時点で余裕をもって交換するようにしております。